Avant l'opération
Consultation chez le chirurgien
Le chirurgien vous expliquera :
- La raison de l’intervention
- Le déroulement de l’intervention
- La durée probable de l’hospitalisation
Consultation chez l’anesthésiste
Après votre passage chez le chirurgien, vous allez passer chez l’anesthésiste. Vous allez recevoir la date par les secrétaires de votre Rendez-vous anesthésiste.
L’anesthésiste discutera avec vous du type d’anesthésie en fonction de votre âge, de l’état de santé et du type d’opération prévue.
Vous pourriez être amené à passer des examens complémentaires sur avis de l’anesthésiste.
N’oubliez pas de mentionner toutes vos allergies et votre traitement que vous prenez d’habitude. L’anesthésiste vous dira ce que vous pouvez continuer et ce qu’il faut arrêter.
Consultation pré-opératoire
Pendant la consultation pré-opératoire, l’infirmier(e) rempliera avec vous le dossier infirmier et vous donnera les explications nécessaires concernant la préparation de votre intervention ainsi à quoi vous devez vous attendre lors de votre hospitalisation. Vous allez passer des analyses de sang et un électrocardiogramme (si nécessaire).
Pour le bon déroulement de votre séjour, n’oubliez pas :
- Votre valise avec des vêtements, effets de toilette, essuies, savon, gants de toilette,…
- Vos médicaments personnels ou une liste de ceux-ci
- D’enlever le vernis de vos ongles de mains et de pieds
- D’éviter d’emporter des objets précieux tels que vos bijoux, GSM, argent,… (Vous avez néanmoins un coffre-fort dans votre chambre)
Le déroulement peut varier en fonction de votre état et de votre évolution. Ce qui suit vous est donné à titre indicatif.
Il existe la procédure Fast Track pour ce type d’intervention. Il existe certains critères d’inclusion pour ce type de chirurgie :
- Chirurgie programmée mini-invasive
- Pas de chirurgie en urgence
- Pas de péritonites ou occlusions
Cette procédure de Fast Track nécessite une collaboration médico-soignante étroite.
Votre chirurgien décidera si vous rentrez dans les critères de chirurgie Fast Track.
Il est important de suivre un régime sans résidus strict pendant 5 jours en pré-opératoire
Entrée à l’hôpital
Vous entrez la veille de l’intervention aux alentours de 17 heures (heure exacte communiquée par les secrétaires). Vous vous présentez aux admissions pour avoir votre numéro d’hospitalisation.
Arrivé dans le service, on vous met un bracelet d’identification.
Une fois installé en chambre, l’infirmier(e) va venir prendre vos paramètres ainsi que votre taille et le poids. Il/elle validera avec vous les informations et la fiche infirmière et envisagera avec vous, la planification de la sortie.
L’infirmier(e) vous demandera de prendre une douche avec un produit désinfectant et contrôlera le rasage (ou fera le rasage si nécessaire).
On pourrait vous prescrire une préparation colique pour nettoyer une partie de votre intestin avant la chirurgie (décision par le chirurgien).
Procédure Fast track :
En pré-opératoire :
Vous allez recevoir un lavement pour la chirurgie collique gauche la veille au soir sauf tumeur du rectum.
Pour une tumeur du rectum, vous allez recevoir un Fleet au soir.
Il/elle répondra à toutes vos questions et vos craintes. Une éducation sur votre pathologie et la gestion des risques sera débutée.
Vous devez rester à jeun à partir de minuit.
Le jour de l’opération
Le matin, après votre réveil, vous allez prendre une douche au savon désinfectant, on recontrôlera votre rasage et on vous donne une blouse d’opéré.
Veillez à bien enlever tous vos bijoux, le vernis, dentiers et prothèses.
Dès l’appel de la salle d’opération, une prémédication vous sera administrée et on vous invite d’aller vider votre vessie. Une fois toutes ces choses faites, il est important de rester couché dans le lit.
Procédure Fast track :
Vous allez boire 2h avant la chirurgie du Nutricia PréOP que les infirmier(ères) vous donneront.
Vous n’êtes pas prémédiqués.
Un brancardier(ère) viendra vous chercher et en présence de votre infirmière référente vous êtes conduit au bloc opératoire.
L’opération
Une fois endormi par l’anesthésiste, votre chirurgien débute l’intervention.
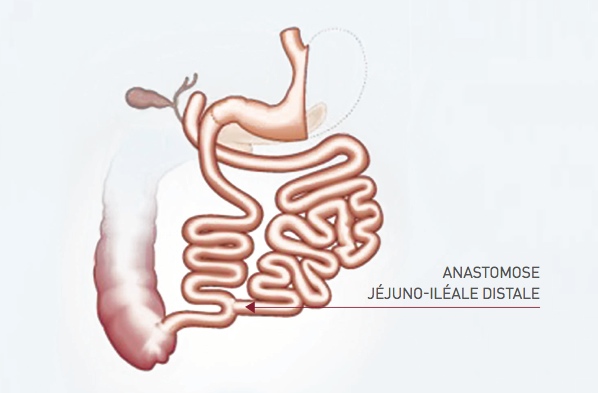
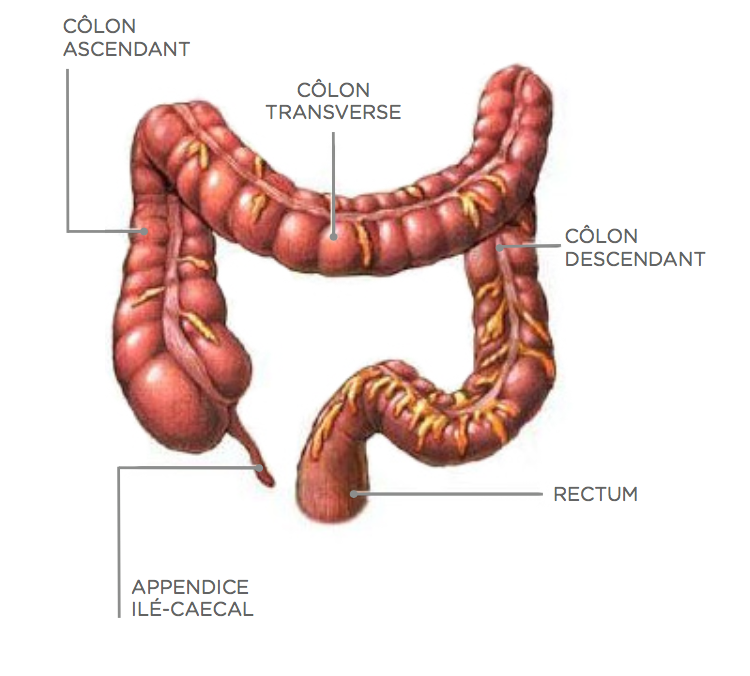
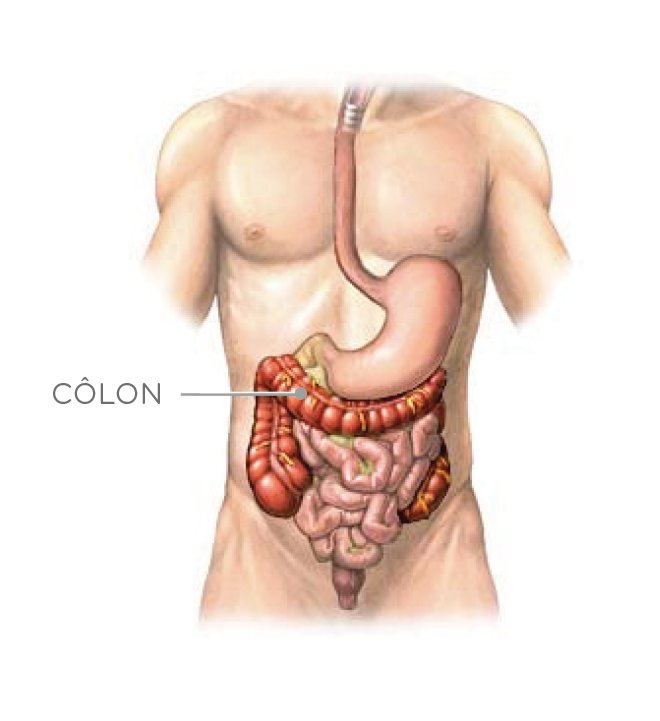
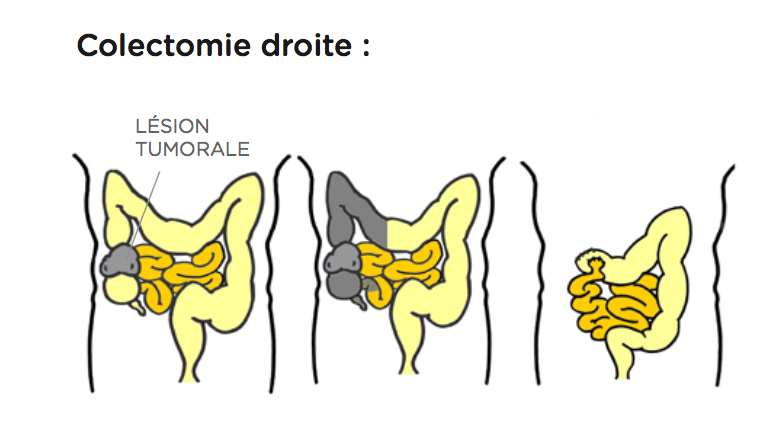
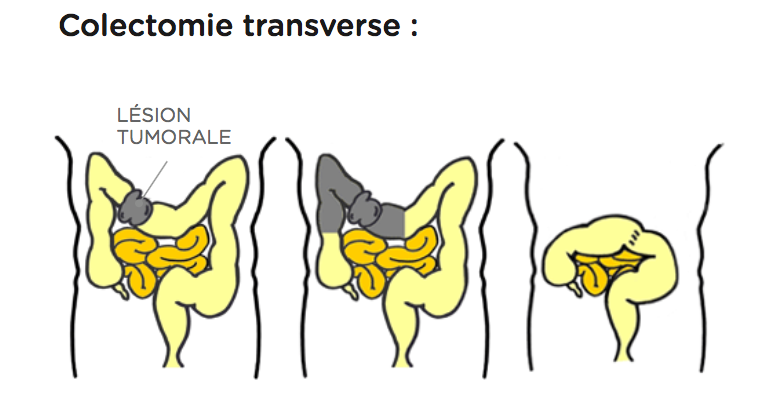
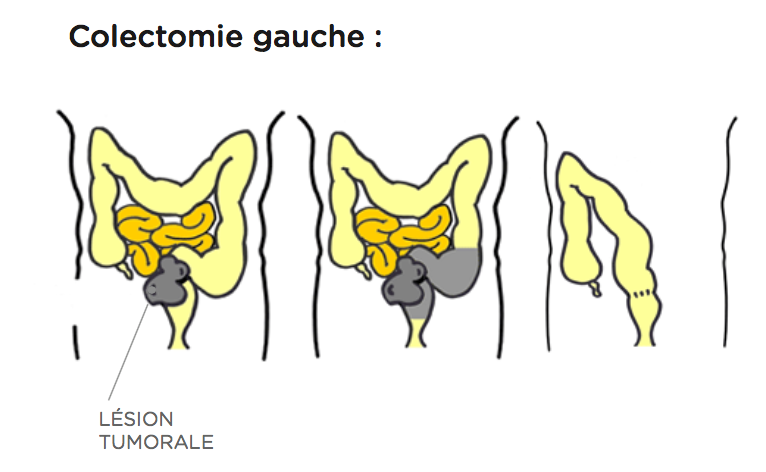
L’opération consiste à enlever le morceau de côlon malade.
Procédure Fast track :
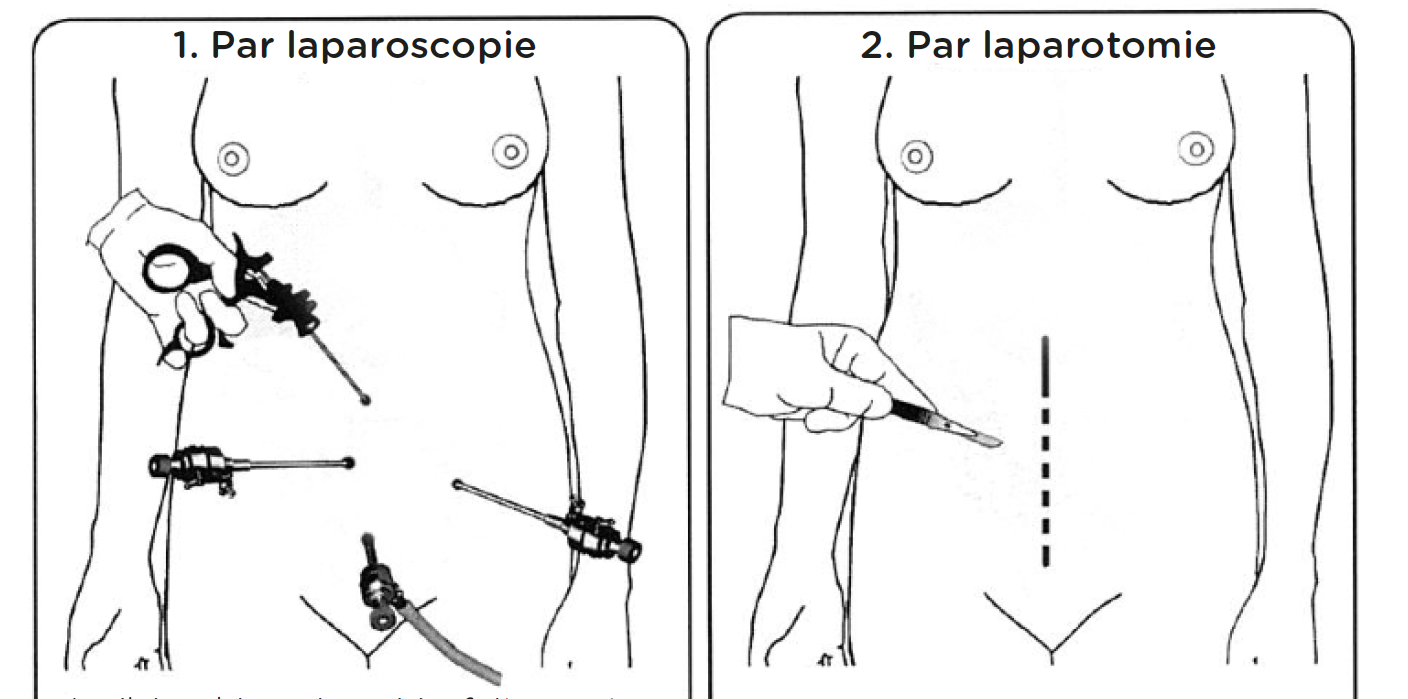
- Chirurgie laparoscopique
- Pas de sonde gastrique
- Pas de sonde urinaire
- Pas de drainage
- Antibiothérapie prophylactique et thromboprophylaxie
Après l’opération
Vous vous réveillez à la salle de réveil. Aucun visiteur n’est admis à cette unité. Vous y êtes surveillé pendant 2 heures avant de redescendre dans votre chambre si tous les contrôles effectués sont satisfaisants.
Vous aurez une voie veineuse périphérique avec des perfusions ainsi qu’une sonde urinaire qui draine l’urine après votre chirurgie. Il se pourrait que vous ayez un drainage qui sera enlevé en fonction des quantités drainées.
Procédure Fast track :
- Pas de sonde urinaire et pas de drainages.
Vos signes vitaux et vos pansements seront contrôlés souvent. Votre douleur sera pris en charge efficacement et une fois ces contrôles satisfaisants, vous seriez transféré dans votre chambre où votre famille peut vous rendre visite.
Dans votre chambre
Les infirmiers (ères) se chargeront de la surveillance des différents paramètres, des médicaments, des pansements et d’autres soins. La douleur sera prise en charge de manière systématique (cf. prise en charge douleurs).
Votre sonde vésicale sera ôtée le lendemain ou surlendemain de votre opération.
Vous restez toujours à jeun pour l’instant. Pour ce qui est de la mobilisation, vous effectuerez votre premier lever en présence d’un(e) infirmier (ère) le soir de votre intervention en fonction de votre état.
Le soir vous allez recevoir une injection sous cutanée pour contrecarrer le risque de thromboses sur avis médical.
Procédure Fast track :
Vous avez le droit de boire après 2h et vous avez droit à un Fortimel ( ou équivalent) après 6h.
Vous aurez des anti-douleurs et des antiémétiques pendant 24h en IV. Vous serez levés le soir même.
Premier jour post-opératoire
Le premier jour postopératoire, on continue la surveillance de vos paramètres, des douleurs et des quantités drainées. Vous pouvez vous lever accompagné. On vous aidera à accomplir vos soins d’hygiène. Le kinésithérapeute passera vous voir pour vous aider à récupérer plus vite.
Au niveau alimentation vous restez à jeun.
L’équipe soignante vous éduquera sur les risques et votre devenir.
Procédure Fast track :
Les perfusions seront enlevée au premier jour post-opératoire.
Jours post-opératoire suivants
Les jours suivants, vous aurez une surveillance de paramètres, de la douleur, de la reprise de transit. Vous pourrez recommencer à manger tout doucement un régime TBB à partir du 3ième jour postopératoire.
La diététicienne peut passer pour vous expliquer les consignes alimentaires particulières.
Les pansements seront refaits, la sonde urinaire sera enlevée, les perfusions seront diminuées et les drainages seront enlevés en fonction des quantités.
Tout au long de votre séjour, l’équipe médico-soignante sera à votre disposition pour répondre à vos questions.